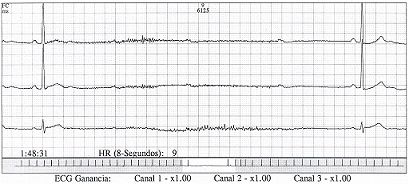
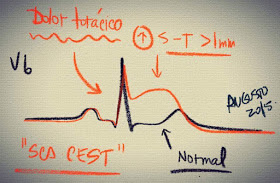
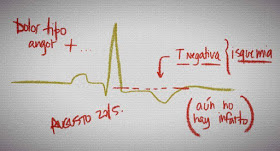
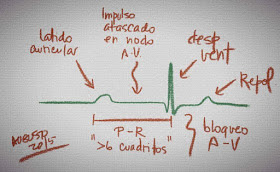
Monitoreo Electrocardiográfico Continuo con Sistema HOLTER:
Como se observa en el título, el Holter es un registro constante de señales electrocardiográficas en varios canales simultáneos (en el Instituto usamos tres), lo que permite una mejor visualización de los eventos. Debido a que el corazón late en promedio 100000 veces por día, la información obtenida es aproximadamente equivalente a 3000 electrocardiogramas; ésta se procesa con un programa especial en alrededor de treinta minutos por una persona bien entrenada, no sólo en la parte técnica sino también en la interpretación.
¿ Cómo se realiza?
El paciente lleva un grabador que en nuestro caso es del tamaño y peso de un teléfono celular, que va conectado a través de un sistema de cables y electrodos descartables.
Es fundamental que durante el estudio se realicen las actividades habituales.
Es muy importante ir anotando en un diario que se está haciendo y los síntomas si los hubiese (palpitaciones, mareos, dolor de pecho, etc.) Esto permite correlacionar lo observado en el Holter con lo descripto por el paciente.
¿Qué se observa en un Holter?
Fundamentalmente trastornos del ritmo cardíaco (arritmias)
Esto implica aceleraciones regulares (taquicardia), irregulares (aleteo y fibrilación auricular (arritmia muy frecuente, sobre todo con el aumento de la edad, aunque también puede suceder en jóvenes) latidos aislados que se manifiestan más prematuramente que los normales (extrasístoles)
También se pueden observar alteraciones de la conducción ( bloqueos ) o de la formación eléctrica intracardíaca.
Otro dato útil es el diagnóstico de falta de irrigación sanguínea del corazón (isquemia) que se manifiesta por alteraciones específicas en el trazado y puede ir o no acompañada de síntomas (dolor de pecho, falta de aire, palpitaciones, mareos.
Por último, se pueden analizar variaciones en el sistema nervioso autónomo (Simpático – Parasimpático), teniendo él segundo un efecto protector cardíaco marcado.
En conclusión, se puede decir que el Holter es una herramienta de mucha ayuda muy útil en el diagnóstico para el cardiólogo y el paciente.
Buscar este blog
Etiquetas
¿Que Es?
(9)
Ablacion Epicardiaca
(2)
Bangungot
(1)
Cardiodesfibrilador
(1)
Coronavirus
(1)
COVID19
(1)
Criterios Diagnósticos
(3)
Desencadenantes
(1)
Desfibriladores Semiautomáticos
(1)
Dieta
(9)
Estres
(2)
Farmacologia
(7)
Hiperpotasemia simulando un síndrome de Brugada
(1)
Holter
(1)
Informe
(6)
Leer un electro
(5)
Muerte Subita
(1)
Notas
(26)
Onda J
(1)
Ondas del Electrocardiograma
(9)
Potasio
(2)
Proyecto Salvavidas
(1)
RCP
(1)
Reanimacion
(1)
Tipos de Brugada
(10)
Valoración del Segmento ST
(6)
sábado, 22 de diciembre de 2018
CDI cardiodesfibrilador Implantable
¿Qué es y para qué sirve un cardio desfibrilador automático implantable (CDI)?
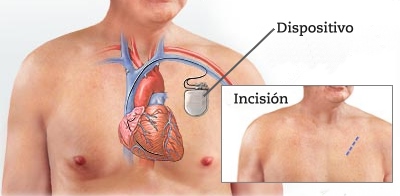
Es un dispositivo que controla permanentemente si se producen alteraciones del ritmo cardiaco, especialmente taquicardias malignas, en cuyo caso las trata de forma automática, bien mediante estímulos o choques eléctricos. El CDI se conecta al corazón mediante un cable.
¿Cómo se implanta un Desfibrilador?
El CDI se implanta habitualmente en el pecho como un marcapasos, debajo de la piel, y el cable se introduce por una vena que pasa por esa zona. La operación se hace con anestesia local, se suelen administrar antibióticos para prevenir las infecciones y puede ser necesario inyectar contraste radiológico para ver el trayecto que siguen las venas y su tamaño. Una vez implantado se duerme brevemente al paciente mediante anestesia general y se le provoca una taquicardia maligna para comprobar que el dispositivo la detecta y la trata de forma automática, y garantizar así su posterior funcionamiento.
Durante al menos las primeras 24 horas se debe guardar reposo en cama para evitar que se produzca un hematoma y que el electrodo se desplace. Después de este tiempo el paciente se podrá levantar aunque será conveniente que en los próximos días evite hacer movimientos con el brazo del lado en que lleva el CDI. Aproximadamente a la semana se retiran los puntos de sutura y el paciente ya puede hacer una vida prácticamente normal. En caso de que tenga una arritmia maligna podrá notar de forma inesperada un golpe o descarga eléctrica en el pecho producido por el desfibrilador para revertir dicha arritmia y volver al ritmo normal
El CDI se alimenta por una batería interna. La duración de esta batería variará dependiendo entre otras cosas del tipo de CDI y de las veces que tenga que descargar y estimular el corazón; la media se sitúa en torno a 4 años. Cuando se agota el generador hay que cambiarlo por otro similar mediante una nueva intervención, generalmente en el mismo lugar que la primera. Si el cable está en buen estado no hace falta sustituirlo, lo que facilita y acorta considerablemente el procedimiento.
¿Qué molestias y riesgos tiene la implantación de un Desfibrilador?
A pesar de que el implante se realiza con anestesia local, en algunos momentos se puede sentir transitoriamente algo de dolor. Posteriormente, en las horas y días que siguen al implante, se puede sentir una molestia en la zona en que está el desfibrilador que habitualmente termina por desaparecer con el tiempo.
La incisión en la piel que se hace para la introducción del Desfibrilador suele medir entre 8 y 10 centímetros, aunque en algunos casos puede ser necesaria ampliarla por dificultades técnicas. Normalmente ésta cicatriza bien, aunque en algunos casos se pueden formar cicatrices gruesas poco estéticas (queloides).
Generalmente no se producen complicaciones pero a veces (15%) puede ocurrir alguna de las siguientes: hemorragias, neumotórax, derrame pericárdico, arritmias, reacciones alérgicas a anestésicos locales o antibióticos, hematomas, desplazamiento del cable desde su posición inicial, infecciones generales o de la herida quirúrgica, erosión de la piel que cubre el desfibrilador, etc. Algunas de éstas pueden requerir una reintervención quirúrgica o poner en riesgo la vida del paciente. Se estima que el riesgo de muerte de un implante de un CDI de forma programada es del 1% o menos. En los implantes urgentes, todos los riesgos mencionados son superiores.
Es un dispositivo que controla permanentemente si se producen alteraciones del ritmo cardiaco, especialmente taquicardias malignas, en cuyo caso las trata de forma automática, bien mediante estímulos o choques eléctricos. El CDI se conecta al corazón mediante un cable.
¿Cómo se implanta un Desfibrilador?
El CDI se implanta habitualmente en el pecho como un marcapasos, debajo de la piel, y el cable se introduce por una vena que pasa por esa zona. La operación se hace con anestesia local, se suelen administrar antibióticos para prevenir las infecciones y puede ser necesario inyectar contraste radiológico para ver el trayecto que siguen las venas y su tamaño. Una vez implantado se duerme brevemente al paciente mediante anestesia general y se le provoca una taquicardia maligna para comprobar que el dispositivo la detecta y la trata de forma automática, y garantizar así su posterior funcionamiento.
Durante al menos las primeras 24 horas se debe guardar reposo en cama para evitar que se produzca un hematoma y que el electrodo se desplace. Después de este tiempo el paciente se podrá levantar aunque será conveniente que en los próximos días evite hacer movimientos con el brazo del lado en que lleva el CDI. Aproximadamente a la semana se retiran los puntos de sutura y el paciente ya puede hacer una vida prácticamente normal. En caso de que tenga una arritmia maligna podrá notar de forma inesperada un golpe o descarga eléctrica en el pecho producido por el desfibrilador para revertir dicha arritmia y volver al ritmo normal
El CDI se alimenta por una batería interna. La duración de esta batería variará dependiendo entre otras cosas del tipo de CDI y de las veces que tenga que descargar y estimular el corazón; la media se sitúa en torno a 4 años. Cuando se agota el generador hay que cambiarlo por otro similar mediante una nueva intervención, generalmente en el mismo lugar que la primera. Si el cable está en buen estado no hace falta sustituirlo, lo que facilita y acorta considerablemente el procedimiento.
¿Qué molestias y riesgos tiene la implantación de un Desfibrilador?
A pesar de que el implante se realiza con anestesia local, en algunos momentos se puede sentir transitoriamente algo de dolor. Posteriormente, en las horas y días que siguen al implante, se puede sentir una molestia en la zona en que está el desfibrilador que habitualmente termina por desaparecer con el tiempo.
La incisión en la piel que se hace para la introducción del Desfibrilador suele medir entre 8 y 10 centímetros, aunque en algunos casos puede ser necesaria ampliarla por dificultades técnicas. Normalmente ésta cicatriza bien, aunque en algunos casos se pueden formar cicatrices gruesas poco estéticas (queloides).
Generalmente no se producen complicaciones pero a veces (15%) puede ocurrir alguna de las siguientes: hemorragias, neumotórax, derrame pericárdico, arritmias, reacciones alérgicas a anestésicos locales o antibióticos, hematomas, desplazamiento del cable desde su posición inicial, infecciones generales o de la herida quirúrgica, erosión de la piel que cubre el desfibrilador, etc. Algunas de éstas pueden requerir una reintervención quirúrgica o poner en riesgo la vida del paciente. Se estima que el riesgo de muerte de un implante de un CDI de forma programada es del 1% o menos. En los implantes urgentes, todos los riesgos mencionados son superiores.
jueves, 20 de diciembre de 2018
Aprende a interpretar un Electrocardiograma de una manera fácil con esta colección de imágenes
El electrocardiograma es una prueba que registra la actividad eléctrica del corazón que se produce en cada latido cardiaco. Esta actividad eléctrica se registra desde la superficie corporal del paciente y se dibuja en un papel mediante una representación gráfica o trazado, donde se observan diferentes ondas que representan los estímulos eléctricos de las aurículas y los ventrículos. El aparato con el que se obtiene el electrocardiograma se llama electrocardiógrafo.
Para la recogida de la actividad eléctrica por el electrocardiógrafo, se necesita que sobre la piel del paciente se coloquen una serie de electrodos (normalmente 10), que irán unidos hasta el electrocardiógrafo por unos cables. Con 10 electrodos se consiguen obtener 12 derivaciones, es decir, se dibujan en el papel 12 trazados de los impulsos eléctricos del corazón desde diferentes puntos del cuerpo. Se pueden obtener derivaciones extra si se añaden más electrodos a la superficie corporal, pero el electrocardiograma básico debe constar como mínimo de 12 derivaciones.
Se usa para medir el ritmo y la regularidad de los latidos, el tamaño y posición de las aurículas y ventrículos, cualquier daño al corazón y los efectos que sobre él pueden tener ciertos fármacos o dispositivos implantados en el corazón (como marcapasos). Las alteraciones en el trazado son imprescindibles para la detección y análisis de las arritmias cardiacas. También resulta muy útil en los episodios agudos de enfermedad coronaria, como el infarto de miocardio.
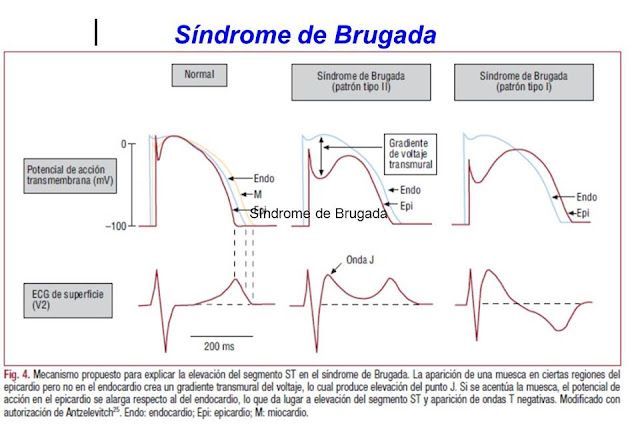
Síndrome de Brugada
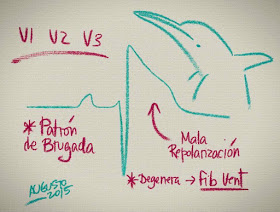
El síndrome de Brugada, descrito por primera vez en 1992, se caracteriza por un patrón electrocardiográfico característico en precordiales derechas y la predisposición a presentar arritmias ventriculares y muerte súbita. El síndrome de Brugada se incluye entre las canalopatías, trastornos eléctricos primarios que característicamente no asocian cardiopatía estructural concomitante.
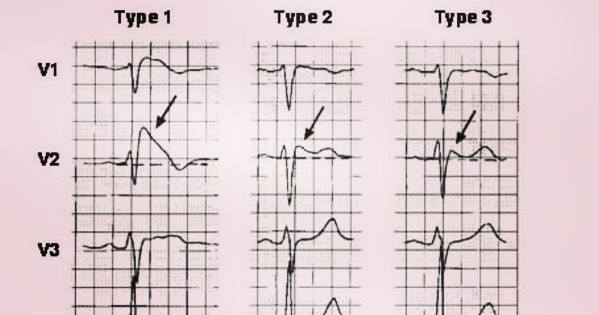
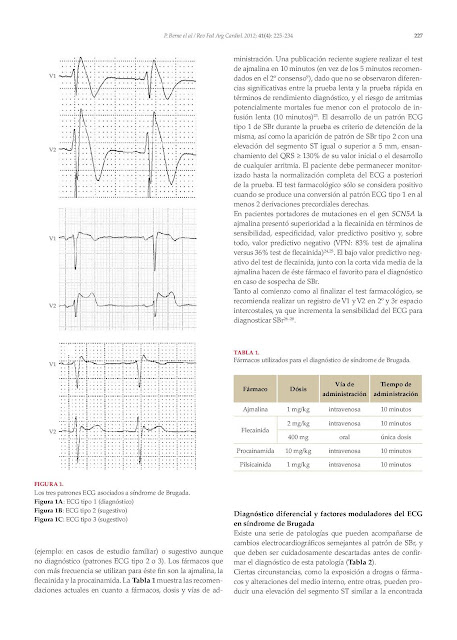
Con la identificación de series crecientes de pacientes con síndrome de Brugada, pronto aparecieron ciertas ambigüedades en lo que se refiere a la definición del patrón electrocardiográfico (ECG) característico y los criterios diagnósticos de la enfermedad. Se describieron tres patrones ECG distintos: a) patrón tipo I, caracterizado por una elevación descendente del segmento ST ≥ 2 mm en más de una derivación precordial derecha (V1-V3), seguida de ondas T negativas; b) patrón tipo II, caracterizado por elevación del segmento ST ≥ 2 mm en precordiales derechas seguida de ondas T positivas o isobifásicas, lo que confiere al electrocardiograma un aspecto de silla de montar, y c) patrón tipo III, definido como cualquiera de los dos anteriores si la elevación del segmento ST es ≤ 1 mm. Aunque los tres patrones pueden observarse en el síndrome de Brugada, incluso en el mismo paciente en momentos diferentes, sólo el tipo I se considera diagnóstico de la enfermedad,
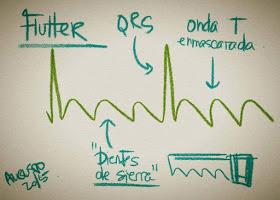
Flutter Auricular
- Suele asociarse a cardiopatía, hipertensión arterial o broncopatía crónica.
- Es frecuente que se desencadene durante el IAM o la crisis anginosa.
- Se producen estímulos en la aurícula a frecuencias que varían entre 240 y 340 veces por minuto, siendo corriente una frecuencia media de 300 por minuto (aleteo auricular).
- Hay cierta variación en la frecuencia en la que el nodo AV permite la conducción.
- La relación de las ondas de flutter por cada QRS puede ser 2:1, 3:1 o 4:1.
- En el ECG no hay ondas P, y a lo largo de la línea isoeléctrica se ven las denominadas ondas F en forma de dientes de sierra!!!
- Origina en la mayor parte de las ocasiones una frecuencia ventricular regular (bloqueo nodal fijo).
- A veces, el flutter auricular representa un paso previo a la fibrilación auricular.
- Si el paciente está hemodinámicamente estable, pueden probarse fármacos, pero en general el flutter es rebelde y con frecuencia requiere cardioversión sincronizada, que será rápida y electiva si hay estabilidad hemodinámica.
- En el flutter típico se utiliza también la sobreestimulación auricular (estimular la aurícula durante un corto tiempo y con un catéter en su interior a frecuencia superior a la del flutter, con un estimulador especial). Al cortar la estimulación, cede con frecuencia el flutter auricular.
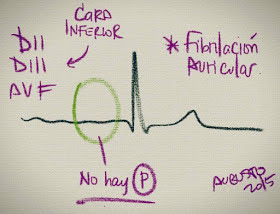
Fibrilación Auricular
- De las taquiarritmias supraventriculares, la fibrilación auricular es la más frecuente!!!
- Observando la Imagen vemos que se produce por una activación desordenada del tejido auricular por múltiples focos.
- Hemodinámicamente, la contracción auricular es ineficaz.
- Las aurículas no se contraen de manera normal y regular, sino rápida e irregularmente.
- La activación anárquica origina una frecuencia auricular de 400-700 por minuto.
- En el ECG no hay ondas P, y a lo largo de lo que debería ser línea isoeléctrica se identifican unas pequeñas e irregulares ondas denominadas f (para diferenciarlas de las F del flutter con actividad regular auricular). Las ondas f no se ven en todas las derivaciones, por lo que hay que analizar las 12 del ECG estándar.
- Los QRS suelen ser finos.
- La fibrilación auricular (salvo contadas excepciones), origina una frecuencia irregular (bloqueo nodal variable ante la irregularidad de la estimulación auricular).
- Puede asociarse a cardiopatía (valvulopatías, cardiopatía isquémica, cardiopatía hipertensiva, miopericarditis, cor pulmonale agudo del embolismo pulmonar, cor pulmonale crónico del EPOC, etc.).
- A veces ocurre en personas sanas, generalmente de forma paroxística, y con frecuencia se identifica un desencadenante (alcohol, tabaco, estrés físico o psíquico, estímulos vagales o simpáticos).
Bloque de Rama Derecha
Un bloqueo de rama derecha (BRD) es un término médico que se emplea para un defecto en el sistema de conducción eléctrica del corazón, caracterizada por un retraso de la conducción eléctrica por la rama derecha del haz de His y por ende, por la pared antero-lateral del corazón.
La existencia del sistema específico de conducción a nivel ventricular permite que la despolarización del ventrículo derecho e izquierdo se produzca de forma simultánea . Cuando se produce el bloqueo de una de las ramas se activa primero el ventrículo contralateral y posteriormente el de la rama afecta. Esto va a suponer una mayor duración de la despolarización y cambios en la secuencia de activación que modifican el complejo QRS.
Cuando existe un bloqueo completo de la rama derecha se producen los siguientes fenómenos:
- La activación ventricular inicial que depende de la rama izquierda no se modifica permitiendo que el septo y ventrículo izquierdo se despolaricen con normalidad. Al no alterarse la parte inicial de la despolarización ventricular tampoco se modifica la parte inicial del complejo QRS. Este hecho explica que un bloqueo completo de rama derecha no enmascare la presencia de un infarto de miocardio.
- La activación de la pared ventricular derecha se produce tardíamente al tener que realizarse a través del miocardio ventricular común que es más lento que el sistema His-Purkinje. Esto da lugar a una mayor duración de complejo QRS igual o mayor de 120 ms.
- La activación de la pared del ventrículo derecho que se corresponde con la parte terminal del complejo QRS origina un vector que se dirige hacia la derecha y anterior pudiendo ser superior, horizontal o inferior en el plano frontal.
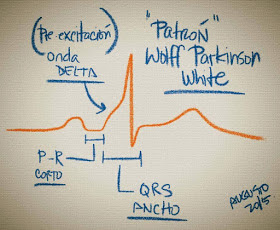
Wolff-Parkinson-White
El síndrome de Wolff-Parkinson-White se caracteriza por la asociación de una anomalía en el sistema de conducción cardiaco (vía accesoria) y la aparición de arritmias.
Se conoce como vía accesoria a una conexión eléctrica anómala que permite que el impulso eléctrico pase de la aurícula al ventrículo sin seguir su camino habitual por el sistema de conducción. Esta conexión favorece que la actividad eléctrica llegue a algunas zonas del ventrículo antes de lo que lo hace por el sistema de conducción, con lo que se activan más precozmente. Esta activación más precoz puede visualizarse en el electrocardiograma y se conoce como 'onda delta'.
Además, la vía accesoria favorece la aparición de arritmias, como las taquicardias paroxísticas por reentrada y agrava la presentación clínica de otras, como la fibrilación auricular.
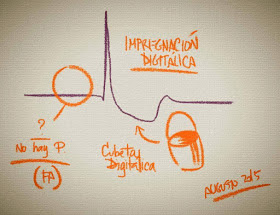
Patrón de Impregnación Digitálica
Este patrón se debe a la toma de digoxina y a los efectos que ejerce sobre la velocidad de conducción y la repolarización celular (segmento ST, intervalo QT y onda T), y no debe ser confundido con los efectos tóxicos, como veremos más adelante.
1.- Depresión del segmento ST, que adopta una concavidad hacia arriba "cubeta digitálica",
2.- Aplanamiento de la onda T, con aparición de ondas U.
3.- Acortamiento del intervalo Q-T.
4.- Prolongación del intervalo P-R.
Intoxicación digitálica:
Se debe a un aumento excesivo de los niveles de Calcio intracelulares y a un aumento del tono simpático, lo que se traduce en un aumento del automatismo y de la presencia de postpolarizaciones tardías.
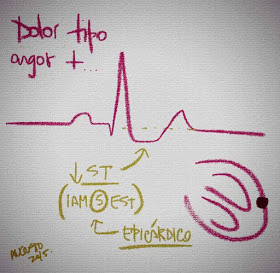
Síndromes coronarios sin y con elevación del segmento ST
Isquemia y Bloqueo AV
Cómo Leer un Electrocardiograma
Recuerda: Lo primero es estar seguro que el Electrocardiograma esté bien realizado.
Observar los valores de velocidad del papel y amplitud, en un EKG estándar, la velocidad es de 25mm/s, y la amplitud de 1mV por 10mm (ver Papel del Electrocardiograma), que estén presentes las 12 Derivaciones o que el EKG (ECG) no tenga demasiados artefactos que dificulten la lectura.
En caso de que sea difícil la lectura o que el Electrocardiograma esté mal realizado, se debería repetir si fuese posible. Recomendamos seguir siempre una misma secuencia, para no pasar nada por alto.
El SindromeDeBrugada es un trastorno genético del sistema eléctrico cardiaco
El SindromeDeBrugada es un trastorno genético del sistema eléctrico cardiaco. Puede degenerar en fibrilación ventricular, que suele acontecer durante el sueño, la fiebre o tras emplear antiarrítmicos del grupo 1 u otros fármacos bloqueantes de corrientes de sodio, como los antidepresivos tricíclicos. Es causa de muerte súbita familiar. Puede cursar asintomático o presentar síncopes, arritmias y hasta paro cardiaco súbito. El diagnóstico es con un electrocardiograma (Siguiente imagen) donde se aprecia una elevación de R con R prima, como “aleta de tiburón”. El ECG se caracteriza por un bloqueo incompleto de rama derecha con elevación del ST en las derivaciones precordiales anteriores (3 tipos mostrados en las imágenes siguientes).
El tratamiento es con un desfibrilador implantable interno.
El tratamiento es con un desfibrilador implantable interno.
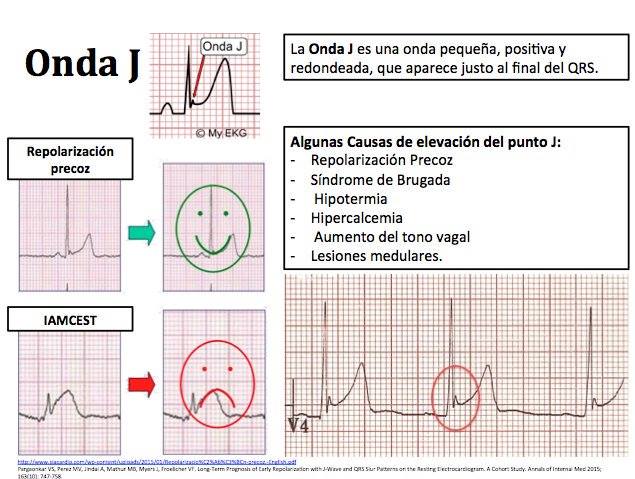 |
| Onda J en EKG con Repolarización precoz |
La ablación epicárdica, el método más efectivo para evitar la muerte súbita
MAR 11 JULIO 2017
La ablación epicárdica basada en sustrato es el tratamiento más efectivo del síndrome de Brugada (SB) en pacientes con riesgo de fibrilación ventricular, según un estudio internacional liderado por Josep Brugada y Georgia Sarquella-Brugada.
Los resultados del trabajo, publicado en la revista Circulation: Arrhythm and Electrophisiology, muestran que los pacientes con SB sintomático, independientemente de la presentación clínica o del patrón electrocardiográfico del síndrome, presentan un sustrato anatómico y electrofisiológico bien definido que se caracteriza por electrocardiogramas (ECG) ventriculares de baja frecuencia fragmentados y anormales. La cartografía endo-epicárdica combinada localizó el sustrato exclusivamente en la vía de salida del ventrículo derecho y en la pared libre del ventrículo derecho y el pericardio anterior, y la administración de ajmalina delineó su extensión y distribución como objetivo adecuado para la ablación exitosa.
También demostró una relación objetiva entre el grado del tipo I del patrón electrocardiográfico (ECG) y la extensión del sustrato; cuanto más ancha es la zona anormal, mayor es la elevación del segmento ST y la apariencia de tipo acanalado.
Estos hallazgos, clínicamente importantes, demuestran por primera vez la función terapéutica efectiva de la ablación epicárdica a la hora de prevenir la fibrilación en pacientes de SB con alto riesgo de taquicardia ventricular/fibrilación ventricular (TV/FV) recurrente.
El síndrome de Brugada es una enfermedad genética que predispone al ataque cardíaco o la muerte súbita debido a una taquiarritmia ventricular maligna. Para su diagnóstico, la herramienta clínica utilizada es la realización de una prueba de provocación con infusión intravenosa de fármacos bloqueadores del canal de sodio -siendo la ajmalina el más efectivo- mediante los cuales se desenmascara el patrón electrocardiográfico tipo I, indicativo diagnóstico del síndrome. La prueba está indicada principalmente en pacientes jóvenes que presentan fibrilación auricular (FA) "solitaria" y síncopes previas y/o una historia familiar con casos de muerte súbita, ya que, aunque presentan un electrocardiograma basal normal, este puede sufrir cambios dinámicos con el tiempo. La prueba no está exenta de riesgos, pero su aplicación clínica diaria evita situaciones potencialmente letales.
https://www.redaccionmedica.com/secciones/cardiologia/la-ablacion-epicardica-el-metodo-mas-efectivo-para-evitar-la-muerte-subita-5489
Proyecto Salvavidas, por la prevención de la muerte súbita
24 de marzo de 2014
"Un desfibrilador no es un bien para una empresa, colegio o club. Los beneficiarios son los trabajadores, deportistas, público o nuestros hijos. Todos podemos salvar una vida, ya que el funcionamiento de un desfibrilador es muy sencillo; esa vida puede ser de un amigo, un hermano, un hijo o la suya propia". Dr. Josep Brugada
 |
| Dr. Josep Brugada |
El Proyecto Salvavidas, cuyo director científico es el cardiólogo Josep Brugada, actualmente director médico del Hospital Clinic de Barcelona, es una iniciativa social que busca concienciar sobre la importancia de la adquisición de hábitos de vida saludables para el correcto cuidado cardiovascular y promueve, asimismo, la formación en el correcto manejo técnicas de reanimación y primeros auxilios frente a una muerte súbita, concienciando a la sociedad en general sobre la importancia de implantar desfibriladores semiautomáticos en lugares públicos.
El correcto manejo de este aparato está al alcance del conocimiento de cualquier persona, y su correcto uso en los primeros minutos tras producirse el ataque cardiaco puede ser decisivo para salvar una vida.
Con un enfoque pedagógico, dinámico y planteado a través de una filosofía 2.0, el Proyecto Salvavidas facilita las herramientas necesarias para fomentar que la prevención cardiovascular sea un hábito que los ciudadanos practiquen de manera diaria, y sean conscientes de la importancia que tienen los desfibriladores semiautomáticos tras sufrir un episodio de muerte súbita.
https://www.oei.es/historico/comunicacionydivulgacion/corazon.php
https://www.oei.es/historico/divulgacioncientifica/?Cardioproteccion-Proyecto
índrome de Brugada - Brugada syndrome
Paola Berne1, Luis Enrique Aguinaga2, Josep Brugada1
RESÚMEN
El síndrome de Brugada es una patología cardíaca eléctrica primaria (no se acompaña de alteración estructural) genéticamente determinada, que se caracteriza por alteraciones electrocardiográficas distintivas y riesgo incrementado de presentar muerte súbita cardíaca secundaria a taquicardia ventricular polimórfica / fibrilación ventricular, afectando en su mayoría a individuos en la cuarta década de la vida. Se han publicado dos documentos de consenso sobre el síndrome de Brugada (en los años 2002 y 2005), en un esfuerzo para establecer sus criterios diagnósticos, la estratificación de riesgo y las indicaciones terapéuticas.
Pese a la creciente información sobre la patología proveniente de múltiples grupos de investigación, en la actualidad persiste controversia en algunas áreas, como la base fisiopatológica o la estratificación de riesgo arrítmico en pacientes asintomáticos. Este artículo provee una revisión de los avances recientes de nuestra comprensión de las bases genéticas y moleculares del síndrome de Brugada, sus mecanismos arritmogénicos, su curso clínico, y una actualización de las herramientas que se utilizan para la estratificación de riesgo y el tratamiento de ésta patología.
PDF en http://www.fac.org.ar/1/revista/12v41n4/art_revis/revis01/berne.pdf
1 Sección de Arritmias. Servicio de Cardiología, Instituto Del Tórax. Hospital Clínic, Instituto de Investigación Biomédica August Pi i Sunyer (IDIBAPS) Universidad de Barcelona, Cataluña, España.
2 Centro Privado de Cardiología, Tucumán, Argentina.
RESÚMEN
El síndrome de Brugada es una patología cardíaca eléctrica primaria (no se acompaña de alteración estructural) genéticamente determinada, que se caracteriza por alteraciones electrocardiográficas distintivas y riesgo incrementado de presentar muerte súbita cardíaca secundaria a taquicardia ventricular polimórfica / fibrilación ventricular, afectando en su mayoría a individuos en la cuarta década de la vida. Se han publicado dos documentos de consenso sobre el síndrome de Brugada (en los años 2002 y 2005), en un esfuerzo para establecer sus criterios diagnósticos, la estratificación de riesgo y las indicaciones terapéuticas.
Pese a la creciente información sobre la patología proveniente de múltiples grupos de investigación, en la actualidad persiste controversia en algunas áreas, como la base fisiopatológica o la estratificación de riesgo arrítmico en pacientes asintomáticos. Este artículo provee una revisión de los avances recientes de nuestra comprensión de las bases genéticas y moleculares del síndrome de Brugada, sus mecanismos arritmogénicos, su curso clínico, y una actualización de las herramientas que se utilizan para la estratificación de riesgo y el tratamiento de ésta patología.
PDF en http://www.fac.org.ar/1/revista/12v41n4/art_revis/revis01/berne.pdf
Síndrome de Brugada — Qué es, síntomas, causas, diagnóstico y tratamiento
Existen enfermedades cuyo diagnóstico resulta muy sencillo, puesto que se basan en el estudio de un cuadro clínico con síntomas muy evidentes. Por otro lado, existen otras con carácter insidioso, en el cual su desarrollo se produce de manera oculta y silenciosa, hasta que los signos se exteriorizan. Algunas afecciones del corazón tienen esta particularidad, como es el caso de las denominadas canalopatías. Entre estas se encuentra el síndrome de Brugada, el cual trataremos en el siguiente artículo, explicando qué es, cuáles son sus síntomas, causas y métodos aplicables para su diagnóstico y tratamiento.
¿Qué es el síndrome de Brugada?
El síndrome de Brugada es un tipo de canalopatía, por lo que resulta importante definir primero esta condición. Las canalopatías son un tipo de enfermedades cardíacas caracterizadas por fallos en los canales iónicos, que son estructuras a través de las cuales circulan, entrando y saliendo, las células cardíacas, entes no visibles a simple vista.
El síndrome de Brugada, por lo tanto, consiste en un conjunto de alteraciones en los genes que permiten la formación de las proteínas cardíacas que regulan el tránsito de los iones a través de los canales iónicos, provocando la predisposición a arritmias cardíacas. Estas son evidentes en los electrocardiogramas (ECG). Su nombre se atribuye a tres hermanos cardiólogos de origen español que la describieron en el año 1992: Josep, Pere y Ramon Brugada.
Su identificación se realiza casi exclusivamente a través de la observación del electrocardiograma del paciente, donde se tomará especial atención al segmento ST; el cual condiciones normales, se visualiza plano, dando fe de su carácter isoeléctrico. En caso de alteraciones cardíacas como la descrita, se presentarán elevaciones por encima de 1 mm, lo cual originará una serie de criterios que servirán de base para el diagnóstico.
Esta enfermedad se presenta en 5 de cada 10.000 personas, y la edad media de aparición de sus síntomas es aproximadamente a los 40 años de edad. Además, se observa una mayor frecuencia en el sexo masculino, representando este el 80% de los casos. Sin embargo, se han registrado casos de individuos recién nacidos con síndrome de Brugada (en estos casos sin distinción de sexo), y en personas de tercera edad de hasta 84 años.
Síntomas y causas del síndrome
En este aspecto, es importante recalcar que en la mayoría de los pacientes, la enfermedad se desarrolla de manera asintomática. Esto quiere decir, que pueden llevar una vida normal sin sospechar que padecen este tipo de canalopatía. Sin embargo, se encuentran propensos a experimentar los siguientes episodios:
- Arritmias cardíacas de alto riesgo.
- Síncope, lo cual puede explicarse de manera sencilla como un desmayo. Se define como una pérdida de conciencia repentina, sin explicación inmediata alguna, de muy corta duración, y de la cual el afectado se recupera de manera espontánea, sin necesidad de aplicación de maniobras de reanimación.
- Muerte súbita, lo cual implica un paro cardíaco repentino, y de igual forma, sin explicación alguna, en una persona sin antecedentes clínicos que pudieran originarlo.
El síndrome de Brugada tiene su base en alteraciones genéticas, que se transmiten de generación en generación a través de un patrón autosómico dominante.
Diagnóstico del síndrome de Brugada
La identificación de esta enfermedad puede ser sencilla o compleja, dependiendo de la situación que origine la consulta del afectado. Consiste en la identificación del patrón característico que se describirá a continuación.
Para poder diagnosticar esta canalopatía se toman en cuenta tres patrones observables en un electrocardiograma.
- Patrón Tipo I: Implica una elevación descendente en más de una derivación precordial derecha, a la que siguen ondas T negativas. Esta elevación en el segmento ST en el electrocardiograma es superior a los 2 mm.
- Patrón Tipo II: En este caso, el electrocardiograma toma la forma de una silla de montar. En el patrón Tipo II también se produce una elevación superior a los 2 mm del segmento ST en las derivaciones precordiales derechas, pero seguida por ondas positivas o isobifásicas.
- Patrón Tipo III: En este caso, la elevación del segmento ST es superior o igual a 1 mm, pero puede manifestarse como cualquiera de las descritas anteriormente.
Los tres patrones descritos pueden presentarse en caso de que el diagnóstico sea positivo, sin embargo, el que servirá como criterio absoluto para la confirmación de la enfermedad es el Patrón Tipo I. Este debe presentarse en compañía de alguna de las siguientes condiciones:
- Síncope o respiración agónica nocturna.
- Muerte súbita en familiares, en edades previas a los 45 años.
- Observación del patrón ECG tipo I en otros miembros de la familia.
- Fibrilación ventricular.
- Taquicardia ventricular polimórfica.
- Capacidad de inducir arritmias ventriculares en el estudio electrofisiológico (EEF).
El diagnóstico del síndrome de Brugada se realiza específicamente a través del análisis de un electrocardiograma, puesto que en la mayoría de los casos la enfermedad se presenta sin síntomas. De esta forma, una persona de cualquier edad o sexo, que desarrolle su vida normalmente sin ningún tipo de dolores, puede realizarse un electrocardiograma y descubrir que lo padece.
Sin embargo, existen ciertos factores de riesgo asociados a la enfermedad que servirán como base para la sospecha del síndrome, por ejemplo:
- Personas en cuyas familias haya antecedentes de muerte súbita o repentina.
- Personas que hayan sufrido mareos o pérdida del conocimiento de manera repentina.
- Personas que han sufrido síncope.
Existen una serie de patologías que, al igual que el síndrome de Brugada, se manifiestan por alteraciones electrocardiográficas, razón por la cual parte de la identificación comprenderá un diagnóstico diferencial. En este se descartarán otro tipo de afecciones similares, como las que se mencionan a continuación:
- Bloqueo completo de rama derecha del haz de His atípico.
- Infarto agudo de miocardio, especialmente de ventrículo derecho (VD).
- Pericarditis/Miopericarditis aguda.
- Hipertrofia de ventrículo izquierdo.
- Tromboembolia pulmonar.
- Trastornos de los sistemas nerviosos central y autonómico.
- Aneurisma disecante de aorta.
- Repolarización precoz.
- Distrofia muscular de Duchenne.
- Ataxia de Friedreich.
- Compresión mecánica del tracto de salida de VD.
- Displasia arritmogénica de VD.
- Post-cardioversión eléctrica.
Además de la exploración del cuadro clínico característico de este tipo de canalopatía, existen otras pruebas que permiten llevar a cabo el diagnóstico del síndrome de Brugada. Entre ellas, se pueden mencionar las siguientes:
Análisis genético
Como se ha mencionado a lo largo del artículo, la enfermedad se debe a alteraciones en los genes, por lo cual, un análisis genético resulta de vital importancia para confirmar las sospechas originadas a raíz de la exploración clínica. Su realización es sencilla: comprende la toma de una muestra de la sangre del paciente, que será analizada por los especialistas en genética.
A pesar de ser una enfermedad con una acentuada base genética, en alrededor del 30% de los casos, los resultados de los análisis en este campo no arrojan alteraciones en los genes asociados al síndrome de Brugada. Sin embargo, la realización de esta prueba sigue siendo de relevancia en el estudio de este caso, puesto que permite ubicar los genes implicados en los parientes directos del afectado.
Electrocardiograma (ECG)
Esta es una prueba de carácter primordial en el diagnóstico de este síndrome, puesto que a través de ella se podrán observar los patrones establecidos para el mismo. Se lleva a cabo conectando electrodos en el pecho o región torácica en general, las muñecas y tobillos del paciente, los cuales permitirán recoger las diferentes señales eléctricas del mismo
Es importante mencionar que el patrón de electrocardiograma de los pacientes que padecen el síndrome de Brugada variará a medida que transcurre el tiempo, por lo cual esta prueba puede no dar resultados contundentes, y se necesitará de otras para apoyar el diagnóstico.
Registro Holter
Otra forma de diagnosticar el síndrome de Brugada es mediante el seguimiento de la actividad cardíaca del paciente durante un período de tiempo determinado, y esto es precisamente en lo que se basa el registro de Holter. Esta prueba también es conocida como Monitor Holter.
Un Holter es un dispositivo que permite llevar un registro de la actividad eléctrica del corazón durante unas cuantas horas. En este caso, el monitoreo durará entre 24 y 48 horas, un período bastante largo en comparación con el electrocardiograma, el cual solo permite conocer el circuito eléctrico del corazón en períodos de tiempo muy concretos, a lo que pueden escaparse alteraciones previas o posteriores del mismo.
Test de provocación farmacológico
En vista de que los electrocardiogramas pueden presentar patrones variables en el tiempo, como se ha visto, existen otras pruebas que permitirán realizar un diagnóstico certero del síndrome de Brugada, como el test de provocación farmacológico. Este consiste en la inyección de ciertos medicamentos, generalmente empleados para el tratamiento de afecciones cardíacas como las arritmias, entre los cuales destacan la flecainida y la procainamida.
Los fármacos administrados al paciente tendrán efecto sobre el electrocardiograma. Si el resultado de la prueba es positivo, en el ECG aparece o se refuerza el patrón principal empleado para el diagnóstico de la enfermedad, denominado anteriormente como Patrón Tipo I, luego de la inyección de las sustancias.
Para la correcta aplicación de esta técnica, es necesario un monitoreo constante del procedimiento, tomando un electrocardiograma por minuto. El final de la misma está marcado por la aparición del Patrón Tipo I, o cuando se visualizan otras arritmias ventriculares.
En esta técnica son ampliamente utilizados los bloqueadores del canal de calcio, puesto que han demostrado su rapidez y efectividad en el proceso, además de ser compuestos de fácil disponibilidad.
Tratamiento del síndrome de Brugada
a) DAI
El Desfibrilador Automático Implantable (DAI) es el único tratamiento conocido hasta ahora que ha demostrado total eficacia en el abordaje de los síntomas acarreados por el síndrome de Brugada, puesto que está especialmente diseñado para asistir aquellos casos de riesgo de muerte súbita.
El DAI es un dispositivo que se implanta empleando anestecia local, justo debajo de la clavícula. Es similar a los marcapasos, y se encarga de controlar de manera continua el ritmo cardíaco de la persona afectada, emitiendo diferentes estímulos eléctricos para regular o corregir las alteraciones malignas que registre. Es de gran utilidad, y se caracteriza por ser un método totalmente indoloro.
b) Tratamiento farmacológico
Sin embargo, el DAI no es aplicable a todos los casos, por lo que la administración de fármacos será una alternativa fija en el caso de afecciones cardíacas como esta.
Como se dijo al principio, el síndrome de Brugada origina un desequilibrio iónico debido a la alteración de los genes encargados de regular el tránsito de los iones. Por ello, no es de extrañar que su tratamiento implique el uso de fármacos que regulen estas alteraciones. Entre ellos se encuentran los siguientes:
- Inhibidores de las corrientes de potasio Ito: En este caso, destaca la quinidina, un compuesto con propiedades arrítmicas, que actúa como bloqueante de las corrientes Ito y IKr. Ha demostrado eficacia en la disminución de la fibrilación ventricular y tormentas arrítmicas, pero su administración está sujeta al padecimiento de efectos secundarios a nivel gastrointestinal.
- Activadores de las corrientes de calcio: El más empleado en este caso es el isoproterenol, un compuesto que incrementa la corriente de ICaL, también ha arrojado excelentes resultados en el control de las tormentas de arritmias.
c) Recomendaciones generales:
- Evitar los medicamentos que estimulen la aparición del Patrón Tipo I en los ECG. De igual forma, evitar la automedicación, puesto que aunque ciertos fármacos no se encuentren dentro del listado de los no recomendados para las personas que padezcan esta enfermedad, no significa que no puedan desencadenar los síntomas de la misma.
- El padecimiento de esta enfermedad implicará un control médico continuo y permanente, con el fin de evaluar la manifestación de los síntomas.
- Los pacientes deben asistir a consulta médica inmediatamente ante la presencia de síncope.
El síndrome de Brugada, a pesar de tener la particularidad de ser una afección cardíaca asintomática, tiene una connotación letal muy arraigada, por lo cual su diagnóstico a tiempo sería la mejor alternativa preventiva para evitar situaciones de muerte súbita.
Como se ha podido notar, a pesar de apenas haber excedido los 20 años desde su descripción por parte de los hermanos Brugada, se han realizado muchos avances en lo que respecta al estudio de de la enfermedad; lo cual ha ayudado a salvar una gran cantidad de vidas. Esperamos que la información suministrada haya sido de tu agrado, no olvides dejar un comentario o compartir el artículos ent us redes sociales.
Suscribirse a:
Entradas (Atom)